La Dra. Mar Noguerol Álvarez, médico de familia que trabaja en el centro de salud Cuzco de Fuenlabrada, hace una invitación a todos los seguidores de este blog, interesados en la patología infecciosa menos habitual. En este caso se trata de la Leishmaniasis. En Madrid, los días 26-27 de marzo de 2012, la OMS, el Instituto de Salud Carlos III y Red de Investigación  Cooperativa en Enfermedades Tropicales organizan un Simposio Internacional sobre “Brotes de Leishmaniasis Visceral”. En este simposio se van a analizar las causas determinantes, se repasarán los brotes recientes mas significativos, como el que actualmente se está desarrollando en Fuenlabrada (Comunidad de Madrid), así como la metodología de estudio. Para ello, la 2ª jornada se dedicará íntegramente al brote actual en España.
Cooperativa en Enfermedades Tropicales organizan un Simposio Internacional sobre “Brotes de Leishmaniasis Visceral”. En este simposio se van a analizar las causas determinantes, se repasarán los brotes recientes mas significativos, como el que actualmente se está desarrollando en Fuenlabrada (Comunidad de Madrid), así como la metodología de estudio. Para ello, la 2ª jornada se dedicará íntegramente al brote actual en España.
Es una oportunidad excepcional para debatir y compartir experiencias con los mejores expertos en brotes de Leishmaniasis de la OMS; y de reunir a todos los sectores implicados en la respuesta asistencial y el control ambiental del brote con el objetivo de avanzar en la solución al mismo. La entrada es libre pero es preciso confirmar asistencia para traducción simultánea y certificado de asistencia.
La Dra Noguerol informa que desde finales de 2009, en la zona sur de Madrid (municipios de Fuenlabrada, Leganés y Getafe) se ha producido un incremento importante del número de casos de Leishmaniasis tanto Visceral como Cutánea, que ha ido en aumento a lo largo del año 2010 y del 2011.
Si bien la Leishmaniasis es endémica en nuestro medio, no hay constancia hasta el momento de ningún brote de esta envergadura en nuestro país. Pero desde el 1 de julio de 2009 hasta el 1 de febrero de 2012 el Área 9 de Salud Pública ha registrado 209 casos, 93 de ellos Leishmaniasis Viscerales y 116 Cutáneas. El 83,7% de los casos residen en el municipio de Fuenlabrada. En los meses de Febrero y Marzo asistimos a un nuevo repunte de casos de Viscerales, varios de ellos ingresados en este momento, y de Cutáneas, siendo ya 228 los casos registrados a 27 de Febrero de 2012.
- El 90% de los casos se han confirmado por visualización del parásito, cultivo o PCR. El resto por sospecha clínica y serología positiva.
- Sólo 3 de los casos asociaban infección por el VIH. Otros 15 presentaban alguna condición de inmunodepresión. Es decir, el 84% eran inmunocompetentes. Además los casos tienen una clara agrupación territorial en torno a la zona norte del municipio.

- Un dato de importancia es que el aumento de estos casos se ha producido en los últimos 2 años. Las cifras actuales contrastan fuertemente con el número de casos que se registraban habitualmente en toda la Comunidad Autónoma Madrileña (16 casos en 2008, 15 en 2009). Ya en el año 2010 se notificaron 138 casos de Leishmaniasis en toda España, un 37% más que en el año 2009, destacando la comunidad de Madrid con 60 casos.
- Clínicamente destaca el hecho de que se hayan encontrado en un buen número formas clínicas atípicas que debutan con una adenopatía sin lesión cutánea clara, fiebre ni alteraciones analíticas clásicas.
- Por los datos, parece que nos encontramos ante un brote epidémico de una enfermedad clasificada clásicamente entre las enfermedades tropicales, o asociada a inmunodepresión.
Parece importante que los médicos de familia conozcan la situación para poder mantener un alto índice de sospecha ante cuadros clínicos compatibles, al atender pacientes que residan o hayan podido residir temporalmente en la zona afectada.
Al tratarse de una enfermedad de transmisión compleja y por tanto de difícil control, este brote ha abierto una serie de interrogantes sobre su génesis y mantenimiento que todavía siguen sin obtener respuesta. A la vez nos está planteando la necesidad de un abordaje multidisciplinar y de la coordinación entre los distintos niveles asistenciales. El simposio internacional es una buena oportunidad para debatir sobre esta enfermedad.




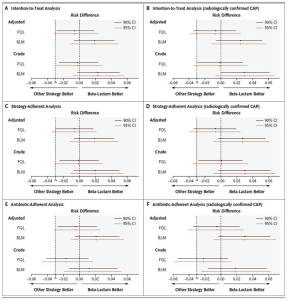

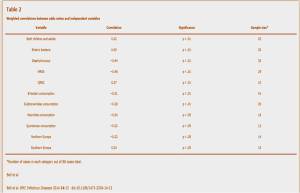
 conjuntas sobre la necesidad de antibioterapia en las infecciones respiratorias, reduce el uso excesivo de antibióticos en las infecciones respiratorias agudas. Esta reducción del uso de antibióticos, no tuvo un efecto negativo en la evolución de los pacientes 2 semanas después de la consulta.
conjuntas sobre la necesidad de antibioterapia en las infecciones respiratorias, reduce el uso excesivo de antibióticos en las infecciones respiratorias agudas. Esta reducción del uso de antibióticos, no tuvo un efecto negativo en la evolución de los pacientes 2 semanas después de la consulta.




